Radiopharmaka zur Diagnose und Behandlung schwerwiegender Erkrankungen
Mit besonderen Medikamenten, den Radiopharmaka, lassen sich kleine Mengen von Radioaktivität, also beim Atomzerfall freiwerdende Strahlung, bei Patientinnen und Patienten nutzen, deren Krankheiten ansonsten schwer diagnostizierbar oder therapierbar wären. Bislang sind nur wenige zugelassen, aber weitere werden entwickelt, unter anderem in Deutschland.

Krebstherapie
Ein wesentliches Anwendungsgebiet für solche Medikamente ist die Krebstherapie. Denn Krebszellen lassen sich mit radioaktiver Strahlung (wie auch mit Röntgenstrahlung) so wirksam schädigen, dass sie sich nicht mehr oder kaum noch vermehren. Medikamente können daher für eine „Strahlentherapie von innen“ eingesetzt werden, an Stelle einer Bestrahlung von außen durch die Haut hindurch. Diese Therapieform hat den Namen „Targeted Radionuclide Therapy“ erhalten.
Wesentlich ist aber, dass Radiopharmaka ihre Wirkung auf Krebszellen konzentrieren und gesunde Zellen möglichst verschonen. Um das zu erreichen, kann man radioaktive Atome(1)
(auch Radionuklide genannt) verwenden, die sich aufgrund ihrer biologisch-chemischen Eigenschaften direkt bei den Krebszellen ansammeln. So lässt sich radioaktives Iod-131 gegen Schilddrüsenkrebs einsetzen, weil die Schilddrüse Jod aus der Blutbahn sammelt. Radium-223 wiederum ist geeignet zur Therapie von Knochenmetastasen bei Prostatakrebs, denn es lagert sich bevorzugt im Knochen neben den Metastasen ein.
Gibt es keinen solchen naturgegebenen Konzentrationseffekt, werden Wirkstoffe benötigt, bei denen die Radionuklide mit Trägermolekülen verbunden sind, die wiederum aus einem Hauptteil und ein oder mehreren krallen- oder ringartigen molekularen Strukturen (Chelatoren) zum Festhalten der Radionuklide bestehen. Der Hauptteil eines solchen Trägermoleküls ist wiederum so gestaltet, dass es sich mit guter Selektivität nur an die Tumorzellen bindet. Von dort aus werden dann beim Zerfall der Radionuklide die radioaktiven Strahlen durch die Tumorzellen geschossen, was im günstigen Fall zu DNA-Schäden führt. Ein zugelassener Radiopharma-Wirkstoff wird auch in die Tumorzellen aufgenommen und wirkt von dort aus.
Als Radionuklide sind u.a. solche Atome geeignet, die beim Zerfall Elektronen als sogenannte Betastrahlen ausstoßen (Beta-minus-Zerfall); denn diese haben nur eine kurze Reichweite. Dazu zählen u.a. Yttrium-90 und Lutetium-177. Aber auch Alpha-Strahler wie Radium-223 sind einsetzbar, da Alphastrahlen ebenfalls von kurzer Reichweite sind. In Entwicklung sind zudem Krebstherapeutika mit dem Beta-minus-Strahler Terbium-161 und den Alpha-Strahlern Actinium-225 und Thorium-227.(2)
Video: Entwicklung neuer Radiopharmaka auf Antikörperbasis
In einem Vortrag bei der Paul-Martini-Stiftung im April 2024 erläuterte Prof. Dr. Theresa Kolben, Bayer AG, die Entwicklung von zielgerichteten Radiopharmaka auf Basis von Antikörpern und Alphastrahlern.
Als Trägermoleküle eignen sich beispielsweise Antikörper, die sich an ein Oberflächenprotein der Tumorzellen spezifisch binden (siehe Abbildung 1). So gibt es ein Radiotherapeutikum, dessen Antikörper sich an das Oberflächenprotein CD20 von krankhaft vermehrten B-Zellen heftet. Eine Alternative zu Antikörpern sind kleinere Moleküle, die erwiesenermaßen von Molekülen auf der Tumorzell-Oberfläche gezielt gebunden werden; sie werden als Liganden bezeichnet (siehe Abbildung 2). So wurde beispielsweise eine niedermolekulare Verbindung entwickelt, die sehr gezielt vom prostataspezifischen Membran-Antigen (PSMA) gebunden wird, das oftmals bei Prostatakrebszellen im Übermaß vorhanden ist. In einem anderen Fall wurde die abgewandelte Version des Peptidhormons Somatostatin als Ligand verwendet, weil bekannt war, dass das betreffende Peptidhormon von den Zielzellen gebunden wird.
 Abb. 1: Antikörper mit Radionukliden binden sich an Oberflächenproteine der Krebszellen. Zerfallende Radionuklide schädigen dann die Krebszellen.
Abb. 1: Antikörper mit Radionukliden binden sich an Oberflächenproteine der Krebszellen. Zerfallende Radionuklide schädigen dann die Krebszellen. Abb. 2: Moleküle, die von der Krebszelle gebunden werden (Liganden) sind mit Radionukliden gekoppelt. Zerfallende Radionuklide schädigen die Krebszellen.
Abb. 2: Moleküle, die von der Krebszelle gebunden werden (Liganden) sind mit Radionukliden gekoppelt. Zerfallende Radionuklide schädigen die Krebszellen.
Bislang sind nur wenige therapeutische Radiopharmaka für die Krebsbehandlung zugelassen und in Deutschland verfügbar – gegen bestimmte solide Tumore oder Lymphome. Aber weitere sind in Entwicklung, darunter einige auch schon in Erprobung mit Patient:innen.
Therapie der Schilddrüsenüberfunktion
Die Radiojodtherapie wird nicht nur gegen Schilddrüsenkrebs eingesetzt, sondern auch gegen verschiedene Formen der Schilddrüsenfehlfunktion wie z.B. Morbus Basedow. Die Durchführung unterscheidet sich dabei nicht von der Krebstherapie.
PET-Diagnostik
Es gibt auch Radiopharmaka, die der Diagnose dienen (obwohl sie nicht prophylaktisch oder therapeutisch wirksam sind, werden sie dennoch Medikamente genannt). Auch diese sollen sich nach der systemischen Verabreichung möglichst ausschließlich an Tumorzellen binden, aber bei diesen ist es wichtig, dass ihre Strahlung aus dem Körper austritt, so dass bildgebende Geräte sie auffangen und daraufhin die Lokalisation der Tumorzellen (im Haupttumor oder Metastasen) bildlich darstellen können. Sie enthalten typischerweise radioaktive Atome, die entweder Gammastrahlung ausstoßen wie Technetium-99m oder Positronen wie Fluor-18 oder Gallium-68 (durch Beta-plus-Zerfall). Die Positronen selbst verlassen den Körper nicht; das tut vielmehr die Gammastrahlung, die entsteht, wenn die Positronen kurz nach ihrer Entstehung bei der Begegnung mit einem Elektron wieder vernichtet werden.
Gängig ist die PET-Diagnose für das Aufspüren von Tumorzellen in der Krebstherapie. So ist ein diagnostisches Medikament einsetzbar, bei dem das schon genannte Trägermolekül (3)
, das spezifisch von PMSA gebunden wird, mit Gallium-68 (statt Lutetium-177) beladen, so dass es im PET-Scanner u. a. die Position bestimmter metatasierter Prostatakrebszellen anzeigt.
Doch sind diagnostische Radiopharmaka nicht auf die Krebsmedizin beschränkt. Auch für die Alzheimer-Diagnose wurden einige zugelassen.
Thera(g)nostische Paare
Weil für therapeutische Radiopharmaka Radionuklide mit sehr kurzer Strahlenreichweite gewählt werden, ist es nicht möglich, von außen zu messen, wieviel Wirkstoff tatsächlich die Krebszellen erreicht hat. Ein Trick macht solche Messungen jedoch einfach: Dem therapeutischen Wirkstoff wird in festem Mengenverhältnis ein „Schwesterwirkstoff“ beigegeben, bei dem das gleiche Transportmolekül mit einem Positronenstrahler verbunden ist. Dessen Lokalisation und Menge lässt sich mit einem PET-Scanner leicht bestimmen. Ein solches therapeutisch/diagnostisches Wirkstoffpaar wird "theragnostisches Paar" oder auch „theranostisches Paar“ genannt.
Die beiden Wirkstoffe eines theranostischen Paares können auch nacheinander zum Einsatz kommen: Erst wird mit Hilfe des diagnostischen Wirkstoffs festgestellt, ob und wo es im Körper Krebszellen gibt, die mit dem therapeutischen Wirkstoff behandelbar wären; und dann wird ggf. therapiert.
Herstellung von Radiopharmaka
Für Radiopharmaka werden kurzlebige Nuklide verwendet, also solche mit physikalischen Halbwertszeiten von höchstens wenigen Tagen. Das ist günstig für die Patient:innen, weil sie keiner langfristige Strahlenbelastung ausgesetzt sind. Es bedeutet jedoch auch, dass die Radiopharmaka nicht “auf Vorrat” hergestellt werden können. Bevorraten können sich Hersteller, Großhändler oder anwendende Kliniken nur mit den nicht-radioaktiven Molekülteilen der Wirkstoffe.
Die Nuklide werden dann beispielsweise direkt in den behandelnden Kliniken hergestellt (beispielsweise hier oder hier ), die dafür eine aufwendige technische Ausrüstung (z.B. ein Zyklotron) benötigen, mit deren Hilfe Atomumwandlungen durchgeführt werden können.
Umweltverträgliche Handhabung
Bei der Handhabung der Medikamente muss alle Sorgfalt angewendet werden, die der Strahlenschutz verlangt. Günstig ist jedoch, dass es typischerweise um äußerst geringe Mengen an radioaktivem Material geht. Bei einer typischen Anwendung von Radium-223 bei einer Person mit 80 kg werden beispielsweise nur rund 2,3 Nanogramm des Radionuklids verabreicht.
Auch haben die meisten verwendeten Radionuklide kurze physikalische(4)
Halbwertszeiten im Bereich von Tagen – wie auch die daraus entstehenden Radionuklide, die oft noch wesentlich schneller zerfallen. Am Ende der Zerfallsreihe stehen stabile Atome (siehe Kasten). So führt die Verwendung der Medikamente zwar zu radioaktivem Abfall, der aber nicht lange aufbewahrt werden muss.(5)
Beispiele für Zerfallsreihen und Halbwertszeiten
Radium-223 hat eine physikalische Halbwertszeit von 11,4 Tagen. Die daraus hervorgehenden Nuklide haben Halbwertszeiten zwischen 4,8 Minuten und 0,1 Millisekunden. Am Ende der Zerfallsreihe entsteht stabiles Blei-207.
Die Halbwertszeit von Yttrium-90 beträgt ungefähr 2,7 Tage. Aus dem Zerfall geht stabiles Zirkonium-90 hervor.
Gewöhnliches Lutetium-177 zerfällt mit einer physikalischen Halbwertszeit von rund 6,7 Tagen zu stabilem Hafnium-177.(6)
Bei Thorium-227 beträgt die physikalische Halbwertszeit rund 18,7 Tage; und beim entstehenden Radium-223 rund 11,4 Tage. Aus diesem geht, wie oben beschrieben, stabiles Blei-207 hervor.
Bei vielen Behandlungen ist die Freisetzung von Radioaktivität sogar so gering, dass die Behandelten nach der ambulanten Behandlung direkt wieder nach Haus gehen können und nur für kurze Zeit bestimmte Verhaltensregeln beachten müssen; manchmal auch das nicht.
Entwicklung neuer Radiopharmaka in Deutschland
Mehrere Unternehmen und Forschungsinstitute entwickeln in Deutschland neue Radiopharmaka – sowohl zu diagnostischen als auch zu therapeutischen Zwecken. Ziel ist stets eine Zulassung in der EU und anderen Teilen der Welt. Für solche Projekte gelten zum einen sämtliche generellen Anforderungen an die Entwicklung von Medikamenten – etwa hinsichtlich der Erprobung ihrer Verträglichkeit mit Labor- und Tierversuchen und anschließend in Studien mit Freiwilligen; und es gelten zum anderen noch zusätzliche strahlenschutzrechtliche Anforderungen.
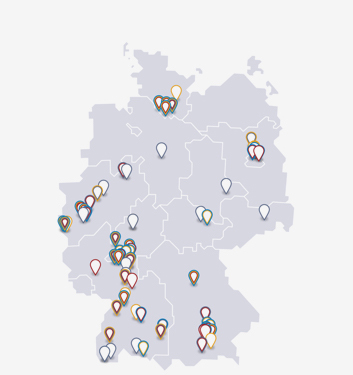
Grundsätzlich ist es möglich, alle Schritte solcher Projekte in Deutschland bzw. mit deutscher Beteiligung durchzuführen. Und für die Laborarbeit sind die Bedingungen, etwa hinsichtlich der nötigen Zulieferer für Geräte und Substanzen auch gut. Es gäbe für die Erprobung neuer Radiopharmaka in Studien hierzulande auch genügend geeignete Kliniken und Arztpraxen. Doch ein deutscher Sonderweg beim Genehmigungsverfahren für klinische Studien mit Radiopharmaka kommt Unternehmen teuer zu stehen, wenn sie versuchen, medizinische Einrichtungen in Deutschland in ihre Studien einzubeziehen. Denn während im Studien-Genehmigungsverfahren in anderen Ländern die strahlenschutzrechtliche Prüfung von der den Antrag bearbeitenden Arzneimittelbehörde oder Ethik-Kommission miterledigt wird, muss diese Prüfung in Deutschland vom Bundesamt für Strahlenschutz (BfS) vorgenommen werden – und bei Radiopharmaka ist das erst im Anschluss an das Votum der Arzneimittelbehörde und der Ethikkommission möglich. Bis eine vollständige Genehmigung für den Studienbeginn vorliegt, dauert es also in Deutschland typischerweise 4 Monate länger (in manchen Fällen sogar mehr als 7 Monate) als in anderen EU-Ländern. Und sollte das BfS substanzielle Änderungen am Studienplan wünschen, gehen noch einmal bis zu 2,7 Monate ins Land, bis diese im Rahmen eines Änderungsverfahrens von Arzneimittelbehörde und Ethikkommission akzeptiert wurden und die Studie hierzulande beginnen kann. Da sind andere Mitgliedsstaaten deutlich schneller. So wird, wenn die Genehmigung endlich da ist, oft doch noch auf eine deutsche Mitwirkung verzichtet: weil in den anderen Ländern schon genügend Teilnehmende gewonnen wurden; oder, wenn die substanzielle Änderung nur vom BfS verlangt wird, diese nicht mehr rückwirkend in die Studiendurchführung in den anderen Ländern eingearbeitet werden kann.

Ländervergleich zu klinischen Studien mit Radiopharmaka: Diese Studien benötigen eine zusätzliche Strahlenschutz-Genehmigung. In den meisten Ländern kümmern sich darum direkt die Arzneimittelbehörde und/oder die Ethik-Kommission. Nur in Deutschland muss diese nachgelagert vom Bundesamt für Strahlenschutz (BfS) erteilt werden. Das verlängert das deutsche Genehmigungsverfahren erheblich; und dies besonders (hier dargestellt), wenn für den Strahlenschutz noch eine 'substanzielle Änderung' im Studienplan vorgenommen werden muss. Liegen in Deutschland endlich alle Genehmigungen vor, ist das oft zu spät für eine deutsche Mitwirkung; die unterbleibt dann. Deshalb haben es viele Unternehmen aufgegeben, Radiopharmaka mit Klinken oder Arztpraxen in Deutschland zu erproben.
Das Schaubild zur Studiengenehmigung steht auch als pdf und als noch höher aufgelöste PNG-Datei zur Verfügung.
Für Unternehmen, die sich finanzieren müssen und obendrein oft mit ihren Projekten im Wettbewerb mit anderen Firmen stehen, sind das dringende Gründe, für klinische Radiopharmaka-Studien möglichst eine deutsche Studienbeteiligung zu vermeiden. Das allerdings bedeutet, dass Teilnahme-interessierte Patient:innen hierzulande nur selten an der Entwicklung neuer Radiopharmaka und ihrer Herstellungsmethoden mitwirken können. Beides kommt vielmehr den Patient:innen und Kliniken anderer Länder zugute.
2025 soll nun endlich Abhilfe geschaffen werden: Mit dem Ende September 2024 vom Bundesrat bestätigten Medizinforschungsgesetz (MFG) regelt die Bundesregierung die Genehmigungsverfahren für klinische Studien mit Strahlenschutzrelevanz neu; insbesondere in dem Punkt, dass Strahlenschutz-Bewertungen jetzt parallel zur Bewertung durch die Ethik-Kommission und die Arzneimittelbehörde erfolgen müssen. Mehr dazu unter: hier.
Mit dem Gesetz werden auch weitere Handicaps angegangen, die Deutschland im Bereich “klinische Studien” hat. Der vfa setzt sich dafür ein, dass Deutschland im Bereich der klinischen Erprobung neuer Medikamente wieder international konkurrenzfähig wird.
(1) meist als Ion
(2) Die Zerfallsprodukte der verwendeten Nuklide sind oft ebenfalls radioaktiv, zerfallen also weiter. Dabei kann weitere Alpha-, Beta- und in gewissem Umfang auch Gammastrahlung auftreten.
(3) genauer: eine minimal abgewandelte Version davon
(4) Hier sind nicht die biologischen Halbwertszeiten des Medikaments gemeint, die Auskunft über den Verlauf der Konzentration im Körper geben.
(5) Eine Ausnahme stellt das sogenannte metastabile Lutetium-177m mit seiner Halbwertszeit von rund 160 Tagen dar. Es wird nicht planmäßig medizinisch eingesetzt, sondern entsteht bei bestimmten Herstellungsmethoden für Lutetium-177 als Nebenprodukt.
(6) Bei der Herstellung von Lutetium-177 aus Lutetium-176 entsteht allerdings auch metastabiles Lutetium-177 (177mLu) mit einer Halbwertszeit von rund 160 Tagen.